Lohnt es sich, auf Alkohol zu verzichten? Verbessert der Verzehr von Leber die Leberfunktion? Helfen Nahrungsergänzungsmittel der Leberfunktion? Lesen Sie mehr in diesem ausführlichen Artikel!
Die Leber befindet sich in der oberen rechten Ecke der Bauchhöhle, direkt unter dem Zwerchfell, rechts neben dem Magen. Darunter liegt die Gallenblase. Im Vergleich zu anderen inneren Organen wird die Leber doppelt durchblutet: über die Pfortader und die Leberarterien. Dies ist ein Hinweis auf die Bedeutung der Leber für das gesamte System. Die Leber ist auch ein sehr großes Organ - sie wiegt im Durchschnitt 1,5 kg. Jeden Tag fließen mehr als 2.000 Liter Blut durch sie.
In der Leber befindet sich auch das Gallengangsystem, in dem die von der Leber produzierte Galle gesammelt wird. Als Gallengänge werden im Allgemeinen alle Gänge bezeichnet, durch die die Galle von der Leber zur Gallenblase und zum Zwölffingerdarm gelangt.
Wichtigste Funktionen der Leber:
-
Kohlenhydrat-Stoffwechsel:
- Herstellung von Glukose aus Aminosäuren, Milchsäure und Glycerin
- Spaltet Glykogen in Glukose ab
- Bildet Glykogen aus Glukose
-
Fettstoffwechsel:
- Oxidation von Fettsäuren in Energie
- Produziert große Mengen an Cholesterin, Phospholipiden und Lipoproteinen (wie LDL, HDL, VLDL)
- Eiweißstoffwechsel:
- Aufspaltung von Aminosäuren
- Umwandlung von giftigem Ammoniak in Harnstoff (Harnstoffzyklus)
- Produziert Blutplasmaproteine (einschließlich Albumin)
- Produziert Aminosäuren und wandelt sie in andere Verbindungen um
- Sekretion von Gallenflüssigkeit
- Produktion von roten Blutkörperchen und Gerinnungsstoffen
- Speicherung von Glukose (Glykogen / 10% des Gesamtgewichts der Leber), fettlöslichen Vitaminen (A, D, K) und Vitamin B12, Eisen und Kupfer
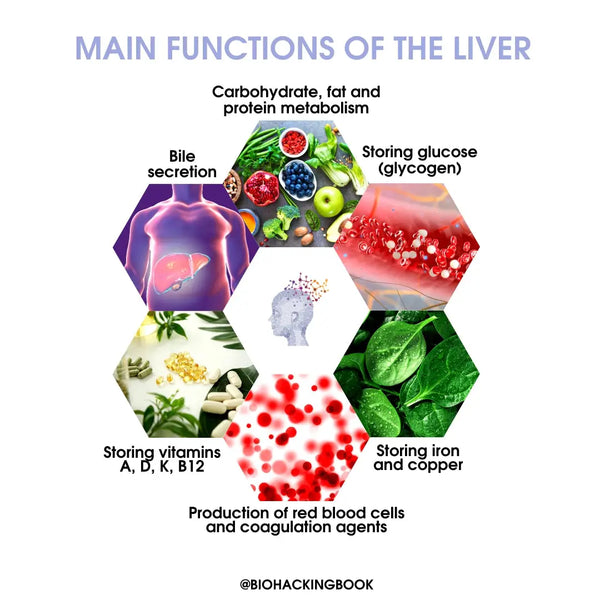
Reinigungs- und Abwehrfunktionen:
- Abbau verschiedener Hormone (einschließlich Insulin)
- Baut Giftstoffe ab und neutralisiert sie (Entgiftung)
- Entfernt (über den Urin) das von den roten Blutkörperchen freigesetzte Bilirubin
Lebererkrankungen und Fettleberindex
Mit Lebererkrankungen verbundene Sterblichkeit zwischen 1970 und 2010 verdreifacht. Und im letzten Jahrzehnt ist insbesondere die durch nicht-alkoholische Lebererkrankungen verursachte Sterblichkeit dramatisch gestiegen sowohl in den USA als auch in Europa. Die stressige Arbeitskultur von heute, Alkoholkonsum, problematische Ernährung und andere Umweltstressoren haben bei vielen Menschen zu einer Beeinträchtigung der Leberfunktion geführt. Insbesondere die abdominale Adipositas trägt zur Entwicklung einer Fettlebererkrankung bei. Man schätzt, dass ein Taillenumfang von mehr als 100 cm bei Männern und 90 cm bei Frauen eine hohe Wahrscheinlichkeit für eine Fettlebererkrankung darstellt. Indikator für eine Fettlebererkrankung. Empfohlen wird ein Taillenumfang von weniger als 94 cm für Männer und weniger als 80 cm für Frauen. Ungefähr 80 % der Personen mit einem BMI von über 30 haben eine Fettlebererkrankung. Die genaueste Methode zur Diagnose einer Fettlebererkrankung ist eine Leberbiopsie.
Um das Vorliegen einer nichtalkoholischen Fettlebererkrankung (NAFLD) festzustellen, wird die so genannte Fettleber-Index (FLI) verwendet werden, der den Body-Mass-Index (BMI), den Taillenumfang, die Triglyceridwerte im Blut und die Werte der Gamma-Glutamyl-Transferase (GGT) einbezieht.
Die Formel zur Berechnung des FLI:
FLI = [e0,953 × ln (TG) + 0,139 × BMI + 0,718 × ln (GGT) + 0,053 × WC - 15,745/(1 + e0,953 × ln (TG) + 0,139 × BMI + 0,718 × ln (GGT) + 0,053 × WC - 15,745)] × 100
TG = Triglycerid im Blut (mg/dL)
BMI = Body-Mass-Index
GGT = Gamma-Glutamyltransferase im Blut (U/I) WC = Taillenumfang (cm)
Wissenschaftler haben die folgenden Grenzwerte für eine Fettlebererkrankung festgelegt: für Männer 46,9 oder mehr, für Frauen 53,8 oder mehr. In der Praxis, Ein Wert von unter 30 schließt eine Fettlebererkrankung aus, während ein Wert von über 60 ein sicherer Indikator für die Erkrankung ist. Es wird angenommen, dass der höhere FLI-Wert bei Frauen auf die leberschützende Wirkung von Östrogen zurückzuführen ist. Einer umfassenden Untersuchung zufolge ist der FLI das präziseste Instrument für die nicht-invasive Beurteilung einer Fettlebererkrankung. Allerdings, ist die einfache Messung des Taillenumfangs bei der Bestimmung der nichtalkoholischen Fettlebererkrankung fast genauso genau.
Auch verschiedene Medikamente spielen eine wichtige Rolle bei der Entwicklung von Leberschäden. Mehr als 900 Medikamente sind als Ursache für Leberschäden bekannt. Die Hälfte aller akuten Fälle von Leberversagen wird durch verschiedene Medikamente verursacht. Auch einige pflanzliche Arzneimittel können für die Leber schädlich sein.
Die Leber hat eine erstaunliche Fähigkeit zur Regeneration. Sie ist in der Tat das einzige innere Organ, das dies kann. Selbst wenn 75 % der Leber zerstört sind, kann sie in einen normalen Zustand zurückkehren. Die Leberfunktion kann durch die Ernährung unterstützt werden. Dazu gehört die Unterstützung des Cytochrom-P450-Enzymsystems, das für die Entgiftungsfunktion der Leber von zentraler Bedeutung ist. Das System besteht aus zwei verschiedenen Phasen (1 und 2). Beide Phasen müssen reibungslos ablaufen, um die optimale Entgiftungsfunktion der Leber zu erhalten.
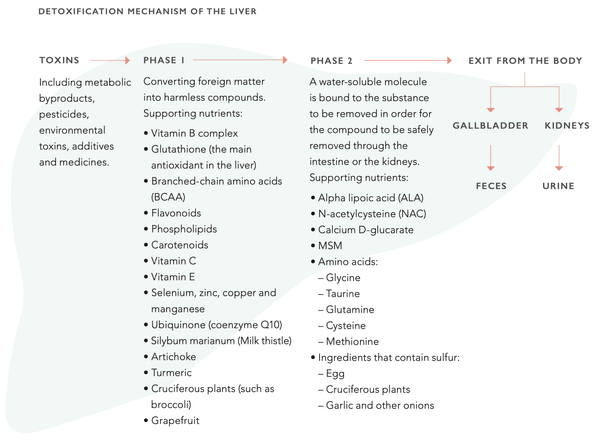
Messung der Leberfunktion mit Blut-Biomarkern
Alanin-Aminotransferase (S-ALT)
Alanin-Aminotransferase (ALT) ist ein Enzym, das am häufigsten in Hepatozyten (der Leber) und in geringerem Maße in den Nieren vorkommt. Alanin-Aminotransferase kommt auch in Muskelzellen, Fettgewebe, im Gehirn und in der Prostata vor. Das ALT-Enzym katalysiert die Übertragung von Aminogruppen von L-Alanin auf Alpha-Ketoglutarat, wobei L-Glutamat und Pyruvat entstehen. Dieser chemische Prozess ist entscheidend für den mitochondrialen Zitronensäurezyklus. Erhöhte ALT-Werte sind in der Regel ein Anzeichen für Leberschäden, die durch verschiedene Krankheiten verursacht werden - Wenn Leberzellen geschädigt sind, wird Alanin-Aminotransferase in den Blutkreislauf freigesetzt. Die ALT-Werte in den Hepatozyten sind 3.000-mal höher als im Blut.
Die ALT-Werte können auch durch starke körperliche Anstrengung erhöht sein. erhöht sein (bis zu einer Woche lang danach), Alkoholkonsum, Hepatitis, Zöliakie, bestimmte Medikamente (wie Paracetamol, Statine und opiatbasierte Analgetika) und schwere Verbrennungen. Moderate Erhöhungen der ALT-Werte treten auch im Zusammenhang mit Stoffwechselstörungen wie Hyperlipidämie, Fettleibigkeit und Typ-2-Diabetes auf. In vielen Ländern werden die ALT-Werte verwendet, um zur Unterstützung der Diagnose von metabolischen Syndroms.
Ein Anstieg der ALT-Werte ist direkt proportional zum Auftreten und zur Schwere des metabolischen Syndroms - je höher die ALT-Werte, desto wahrscheinlicher und schwerer ist das metabolische Syndrom.
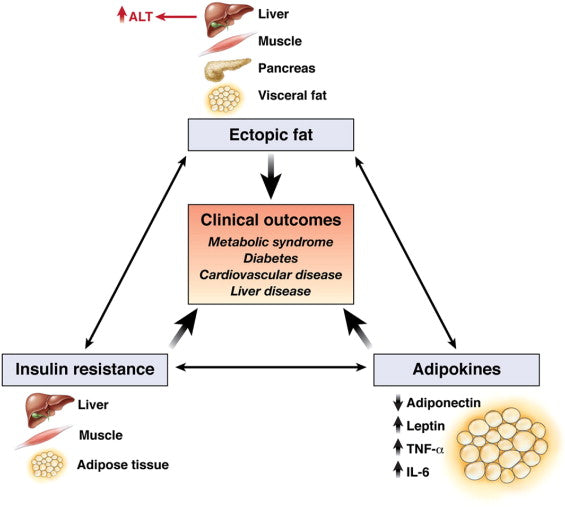
Bild: Mechanismen, die erklären könnten, warum der Serum-ALT-Spiegel auch ein Biomarker für kardiometabolische Folgen sein kann.
Quelle: Ioannou, G. N. (2008). Auswirkungen erhöhter Alanin-Aminotransferase-Werte im Serum: Denken Sie über die Leber hinaus. Gastroenterologie 135 (6): 1851-1854.
Extrem hohe ALT-Werte (das 10-fache des Normalwerts) sind in der Regel auf eine akute Hepatitis zurückzuführen. Erhöhte ALT-Werte werden mit einer erhöhten Sterblichkeit in Verbindung gebracht. Niedrige ALT-Werte (unter 10) sind mit einer höheren Sterblichkeit verbunden, insbesondere bei älteren Menschen. Niedrige ALT-Werte können auch im Zusammenhang mit einer eingeschränkten Leberfunktion auftreten.
Typischer Referenzbereich (S-ALT):
- Frauen: unter 35 U/I
- Männer: unter 50 U/I
Zu den Lebensstilfaktoren, die den ALT-Spiegel senken, gehören:
- Gewichtsabnahmewenn die Person übergewichtig ist
- Hypokalorische Diät (mit dem Ziel der Gewichtsabnahme) in Kombination mit kaltgepresstem Olivenöl senkt schnell die ALT-Werte bei Personen mit nichtalkoholischer Fettlebererkrankung (NAFLD)
- Relativ kohlenhydratarm (unter 35 % / "Mediterran") Ernährung
- Glutenfreie Diät (insbesondere für Personen mit undiagnostiziert und/oder unbehandelte Zöliakie)
-
Bei Personen mit Zöliakie, deren Leberfunktionswerte (einschließlich ALT) erhöht sind, wird häufig festgestellt, dass
dass sich diese Werte nach einigen Monaten glutenfreier Ernährung wieder normalisieren - Gehen und einfache aerobe Übungen (insbesondere für Personen mit nicht-alkoholischer Fettlebererkrankung oder nicht-alkoholischer Steatohepatitis [NASH])
- Krafttraining mit mäßiger Intensität
- Kaffee (und Koffein) kann den Anstieg des ALT-Spiegels bis zu einem gewissen Grad hemmen (mehr als 2 Tassen pro Tag vs. kein Kaffee)
- Carotinoide aus der Nahrung reduzieren die Fettlebererkrankung und die ALT-Werte
- Zum Beispiel Beta-Cryptoxanthin und Astaxanthin, auch andere Carotinoide
- Vitamin E als Nahrungsergänzungsmittelinsbesondere für Personen mit fortgeschrittener Fettlebererkrankung und leicht erhöhten ALT-Werten sowie individuen mit NAFLD, NASH oder CHC (chronische Hepatitis C)
- Resveratrol (500 mg/Tag) als Nahrungsergänzungsmittel, insbesondere für Personen mit fortgeschrittener Fettlebererkrankung
- Kurkuma in Pulverform (fermentiert) (3 g/Tag)
- N-Acetylcystein (NAC; 600 mg x2/Tag), insbesondere bei Personen mit nichtalkoholischer Fettlebererkrankung
- Alpha-Liponsäure (400 mg/Tag) und Ursodesoxycholsäure (300 mg/Tag)insbesondere bei Personen mit nicht-alkoholischer Fettlebererkrankung
- Artischockenblattextrakt (2.700 mg/Tag) als Nahrungsergänzungsmittel, insbesondere für Personen mit Steatohepatitis oder NAFLD
- Eine probiotische Therapie kann die Leberenzymwerte generell senken und die Genesung von nicht-alkoholischer Fettlebererkrankung fördern
- Zu den Mechanismen gehören die Reduzierung schädlicher Bakterien, die Verringerung der bakteriellen Überwucherung des Dünndarms (SIBO), die Regeneration der Darmschleimhaut und die Regulierung des Immunsystems
Aspartat-Aminotransferase (S-AST)
Muskelzellen, rote Blutkörperchen, Bauchspeicheldrüse, Nieren und das Gehirn. Es gibt zwei genetisch unterschiedliche AST-Isoenzyme: mitochondriale AST (mAST) und zytosolische AST (cAST). Aspartat-Aminotransferase spielt eine wichtige Rolle im Aminosäure- und Fettsäurestoffwechsel. Das AST-Enzym katalysiert die Übertragung von Aminogruppen aus Aspartat und Alpha-Ketoglutarat und erzeugt Oxalacetat und Glutamat.. Die chemische Reaktion funktioniert auch in umgekehrter Richtung. Oxalacetat spielt eine entscheidende Rolle in den Mitochondrien
Energieproduktion (Zitronensäurezyklus), dem Harnstoffzyklus sowie dem Abbau und der Bildung von Glukose. Für die oben genannte Reaktion wird das bioaktive Vitamin B6 (Pyridoxal-5-phosphat) als Cofaktor benötigt.
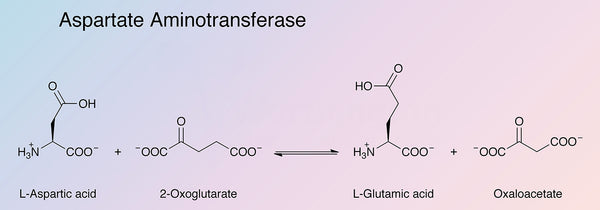
Bildquelle: Worthington Biochemical.
AST-Spiegel steigen in Verbindung mit Zellschädene. Aus diesem Grund wird er zur Beurteilung von Leber- oder Herzmuskelschäden verwendet (Herzmuskelschäden werden heute überwiegend anhand verschiedener Troponine, meist Troponin-T, beurteilt). Die AST-Werte können auch durch bestimmte Medikamente erhöht werden (Paracetamol und Statine), Chemotherapiestarke körperliche Betätigung und Rhabdomyolyseakute Bauchspeicheldrüsenentzündung oder Herzstillstand.
Niedrige AST-Werte treten manchmal in Verbindung mit Vitamin-B6-Mangel auf. Die AST kann auch im Zusammenhang mit Cholestase (Gallenwegsobstruktion) oder verschiedenen Lebertumoren und -krebsen erhöht sein. Bei akuter Virushepatitis ist der AST-Wert oft 10-mal höher als normal..
Erhöhte AST-Werte können auch ein Risikofaktor für künftigen Typ-2-Diabetes sein.. Dies gilt insbesondere, wenn auch die ALT-Werte erhöht sind. Normalgewichtige Personen mit Insulinresistenz haben oft auch erhöhte ALT-Werte, nicht aber AST. Das AST/ALT-Verhältnis liegt unter 1.
Das AST/ALT-Verhältnis (De-Ritis-Verhältnis) kann verwendet werden, um einen Anstieg der AST-Werte zu analysieren - ist das Verhältnis hoch, wird der Anstieg in der Regel durch Gewebe außerhalb der Leber verursacht. Normalerweise liegt das AST/ALT-Verhältnis leicht über 1. Der höchste Wert (über 2) weist in der Regel auf eine alkoholische Hepatitis hin. Virale, medikamenteninduzierte oder
Autoimmunhepatitis liegt das AST/ALT-Verhältnis unter 1.
Typischer Referenzbereich (S-AST):
- Frauen: 15-35 U/l
- Männer: 15-45 U/l
Zu den ernährungsbedingten Faktoren, die den AST-Spiegel senken, gehören:
- Starker Kaffeekonsum (≥ 3 Tassen pro Tag) wird mit niedrigeren AST-Werten in Verbindung gebrachtunabhängig vom Koffeingehalt
- Silymarin-Extrakt (Mariendistel; 200 mg x 3/Tag)insbesondere für Personen mit Diabetes Typ 2
- Silymarin kann Leberschäden reparieren und ist im Allgemeinen gut verträglich
- Grüner Tee-Extrakt (500 mg/Tag), insbesondere für Personen mit nicht-alkoholischer Fettlebererkrankung
- Eine umfassende Meta-Analyse von Ratten- und Humantests legt nahe, dass Curcumin-Extrakt (Dosierung ≥ 1.000 mg/Tag) schützt die Leber vor Schäden und senkt die AST-Werte
-
Kurkuma-Pulver (3 g/Tag)431
- Alpha-Liponsäure (400 mg/Tag) und Ursodesoxycholsäure (300 mg/Tag)insbesondere für Personen mit nicht-alkoholischer Fettlebererkrankung
- Alpha-Liponsäure (1.200 mg/Tag) senkt die ALT- und AST-Werte bei fettleibigen Personen mit NAFLD
Gamma-Glutamyl-Transferase (GGT)
Die Gamma-Glutamyl-Transferase (GGT) ist ein Enzym, das vor allem in der Leber, aber auch in den Nieren, der Bauchspeicheldrüse und im Darm vorkommt. Die Hauptfunktion der GGT ist der Abbau und das Recycling von Glutathion. GGT ist auch am Abbau vieler Medikamente und Toxine beteiligt.an der Bildung von Aminosäuren und an der Umwandlung von Entzündungsmolekülen in andere Moleküle beteiligt.
Erhöhte GGT-Werte treten vor allem auf im Zusammenhang mit Lebererkrankungen (Hepatitis oder Zirrhose), aber auch bei Herzinsuffizienz, Schlaganfall, Atherosklerose, Diabetes, Anorexie, Schilddrüsenüberfunktion, Krebs oder Pankreatitis. Die häufigste Ursache für hohe GGT-Werte ist Alkoholmissbrauch. Schon geringe Mengen Alkohol können die GGT-Werte erhöhen.
Erhöhte GGT-Werte treten auch in etwa der Hälfte aller Fälle von nichtalkoholischer Fettlebererkrankung (NAFLD, siehe oben) auf. In solchen Fällen sind die Werte 2-3 mal höher als normal. Auch viele Medikamente können die GGT-Werte erhöhen. Dazu gehören entzündungshemmende Medikamente (NSAIDs), Statine, Antibiotika, Antimykotika, SSRIs und H2-Blocker. Auch Umweltgifte können die GGT-Werte erhöhen. Erhöhte GGT-Werte werden mit einer erhöhten Sterblichkeit in Verbindung gebracht. Niedrige Glutathionwerte können ebenfalls die GGT-Werte erhöhen, was darauf hindeutet, dass der GGT-Spiegel ein Indikator für oxidativen Stress auf Zellebene ist.. Niedrige GGT-Werte treten typischerweise nur im Zusammenhang mit einer familiären intrahepatischen Cholestase auf.
Erhöhte GGT-Werte sind auch ein unabhängiger Risikofaktor für Typ-2-Diabetes. (zusammen mit ALT) sowie ein früher prädiktiver Marker für Atherosklerose, Herzversagen, Arteriosklerose, Schwangerschaftsdiabetes und verschiedene Lebererkrankungen.
Der alkoholbedingte Anstieg des GGT-Spiegels kann kontrolliert werden mit Antioxidantien auf Carotinoid-Basis wie Lycopin, Alpha- und Beta-Carotin und Beta-Cryptoxanthin kontrolliert werden. Den Forschern zufolge kann GGT tatsächlich ein frühes Anzeichen für oxidativen Stress im Körper sein. Die aktive Form von Ubichinon, Ubichinol
(150 mg/Tag), hat nachweislich eine signifikante Wirkung auf die Verringerung des oxidativen Stresses und der GGT-Werte.
Typischer Referenzbereich (S-GT):
- Frauen: unter 40 U/I
- Männer: unter 60 U/I
Zu den Lebensstilfaktoren, die den GGT-Spiegel senken, gehören:
- Reduzierung des Alkoholkonsums
- Carotinoide und Ubiquinol (siehe oben)
- Vermeiden von Schwermetallen und Insektiziden sowie anderen Schadstoffen
- Kaffee trinken (insbesondere für Männer, die Alkohol konsumieren)
- Fischöl (eine therapeutische Dosis, 4 g/Tag)
- Curcumin und Kurkuma
- Der Verzehr von Gemüse, Beeren und Obst wird mit niedrigeren GGT-Werten in Verbindung gebracht
Schlussfolgerung
Sie können eine Menge für Ihre Lebergesundheit tun, indem Sie Ihren Lebensstil ändern. Doch zunächst sollten Sie zumindest diese drei Leber-Biomarker-Tests durchführen und den Zustand Ihrer Leber beurteilen. Und noch besser wäre es, diese Tests mehrmals und regelmäßig durchzuführen.

Erfahren Sie HIER mehr über die Optimierung Ihrer Blutwerte!
///
Wie unterstützen Sie Ihre Leber? Sagen Sie es uns in den Kommentaren!
Dieser Artikel ist ein Teil des einzigartigen Optimieren Sie Ihre Laborergebnisse Online-Kurs der von Dr. Sovijärvi zusammengestellt wurde. Erfahren Sie hier mehr über den Kurs und machen Sie mit!



